1.PSA監視療法
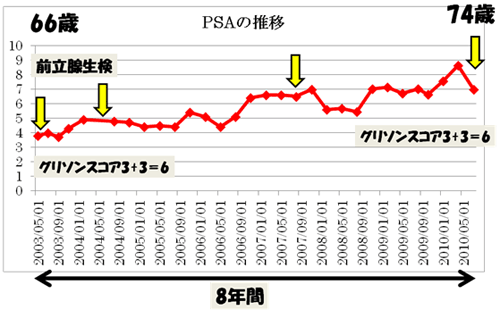
上のグラフが代表的なPSA監視療法です。66歳で前立腺がんと診断されましたが、以後8年間にわたり、がんが進行することなく無治療で観察されています。この間、3回前立腺生検を行い、がんの進行がないことを確認しています。このようにPSA監視療法とは、無治療経過観察ではあるものの、病勢進行の予兆をいち早くとらえて、時機を逸せず積極的治療介入する治療法です。その特徴として、①積極的治療開始までを遅らせることが出来る、②積極的治療による副作用を回避することが出来る、などが上げられます。しかし、一方で、PSA監視療法の継続率は5年で40-70%と報告されており、超低リスク群で手術を行っても、20-50%に進行例が含まれているとの報告もあります。超低リスク群にはいい方法だと考えられていますが、まだ十分解明されていない部分も多く、注意が必要です。ただ、PSA監視療法中に転移をきたすのは非常に少なく、約1%と報告されています。
PSA監視療法で重要なことは、治療開始後1年目には前立腺生検を行って、がんの進行がないか確認しなくてはいけません。また、引き続き監視療法を行う場合にはその後も定期的な生検が必要になります(通常2-3年毎)。PSA監視療法なのですが、PSAのみでは監視は不十分で、この生検を行わないと進行のチェックが出来ないことになります。
2.手術療法(前立腺全摘除術)
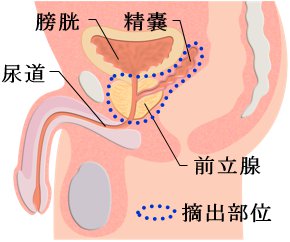
前立腺をすべて取り除き、膀胱と尿道をつなぎ合わせる手術です。手術療法は通常がんが転移しやすい前立腺のまわりのリンパ節も同時に摘除します(骨盤内リンパ節郭清術といいます)。
手術方法には腹腔鏡手術と開腹手術があります。また腹腔鏡手術の中でロボット支援手術も2012年4月から保険適応となりました。腹腔鏡手術は専門的な技術が要求されますが、拡大された視野を全員で確認しながら行えるという長所があります。さらにロボット支援手術では、3次元の立体的な画像の元で手術操作ができること、ロボットアームの動きは医師の関節の動きを完全に反映できるという理由から、きわめて正確で安全な手術が可能になっています。当院ではこれまでに開腹手術は600例以上に、腹腔鏡手術も300例以上に行ってきており、これらの経験と実績を活かしロボット支援手術を行っています。
手術療法のよい点は、がんが前立腺の中にとどまっていればがん細胞をすべて体の外に取り出せ、完全に治ることです。また、取り出した前立腺を顕微鏡で検査でき、より詳しい進行度や悪性度が判ります。
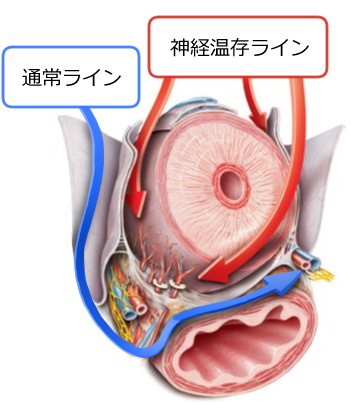
悪い点、すなわち合併症には尿もれ(尿失禁といいます)やインポテンス(勃起機能不全といいます)などがあります。尿失禁は通常長い人でも2-3ヶ月以内で起こらなくなりますが、ときにパッドが必要な尿失禁が持続する方もおられます(5%程度)。勃起機能不全は通常の手術法では必ず起こります。勃起機能不全を防ぐために、勃起に関連する神経や血管を温存する手術法があります。しかしながら、この手術法ではがんが残る可能性があり、慎重に行わなければなりません(右図)。
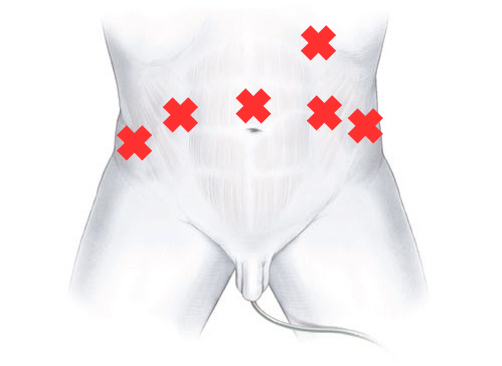
腹腔鏡手術(ロボット支援手術含む)の場合、下腹部に5-12mmの穴を5-6カ所開け(ポート)、そこから器具を使用して前立腺を摘出します。手術時間は約3時間、麻酔時間を含めると、約5時間になります。
ロボット支援腹腔鏡下前立腺全摘除術について
今日さまざまな手術は、従来の開腹手術から内視鏡手術に代表される低侵襲手術へ移行しています。低侵襲手術の利点は、開腹手術と同じ事が可能な上に、より早い術後の回復や術後疼痛の軽減、美容上の美しさ、などが挙げられます。前立腺全摘除術も同じで、従来の開腹手術から腹腔鏡下手術へ移行し、2012年からはロボット支援手術が可能になりました。

現在前立腺全摘除術の手術方法には、ロボット支援手術、腹腔鏡手術、開腹手術、があります。それぞれの特徴を以下に示します。
ロボット支援手術 |
腹腔鏡手術 |
開腹手術 |
|
|---|---|---|---|
長所 |
低侵襲
3次元画像で鮮明な画像を見ながら手術 拡大視野で術者と同じ画像を共有 手術器具の操作性が良い(コンピュータで制御) 気腹圧で出血が抑えられる |
低侵襲
拡大視野で術者と同じ画像を共有 気腹圧で出血が抑えられる 一般的な腹腔鏡手術の機器で可能 |
下腹部正中切開が必要
特殊な機器は不要 手の自由度 手術時間は一番短い |
短所 |
高価な機器が必要
触覚がない 専門の研修が必要 |
2次元画像(最近は3次元もある)
専門の研修が必要 手術器具の操作に制限を受けることがある |
視野が悪い(特に助手)
出血量は多くなる |
当院ではこれまでに開腹手術は600例以上に、腹腔鏡手術は300例以上に行ってきました。この経験を踏まえ、2014年11月よりロボット支援手術を開始しました。
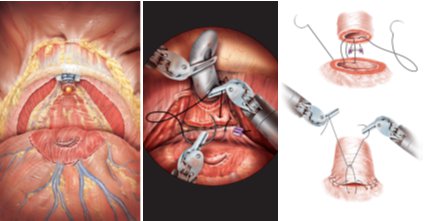
ロボットといっても機械が勝手に動くのではなく、医師が操作ボックスの中に入りロボットをコントロールします。患者さんの体内に差し込んだ鉗子やメスなどの手術器具を、ロボットアームを用いて操作することにより手術をすすめていきます。ロボット支援手術の特徴は、①自由度の高い手術用鉗子や3次元画像により繊細で安全な手術操作が可能であること、②術中出血量の減少、術後早期回復が期待できること、が挙げられます。このことから、ロボット支援手術により、極めて正確で安全な手術操作が可能となります。
ロボット支援手術にはもう一つ利点があります。ロボット支援手術は腹腔鏡下前立腺摘除術をロボット支援下に行うものですが、従来の腹腔鏡下手術に比べてより繊細で正確な手術を行うことができるため、尿禁制(尿失禁がない状態)や性機能を含む機能温存においてより優れていると考えられています。
尿禁制に関しては、ロボット支援手術と腹腔鏡下手術を直接比較した試験が報告されました(2013年)。ロボット支援手術が良かったという報告と差がなかったという報告の両方があります。しかし、早期の尿禁制の回復は、そのほかの間接比較でもロボット支援手術が良いようです。また、神経温存後の勃起機能もロボット支援手術の方が良好でした。ロボット支援手術は手術器具の操作性が良いことから、神経温存に適していると考えられています。前立腺がんのコントロール(治癒の成績)に関しては、長い期間の成績が出ていませんので確定的ではありませんが、手術方法による大きな差はないと考えられています(ロボット支援手術が良かったという報告もあります)。
前立腺がんの手術では、がんのコントロール以外にも術後の機能面(尿禁制と性機能)の両側面を考慮しなくてはいけません。ロボット支援手術は現在ある手術方法の中で、これら両側面からみても適した手術であるといえます。
3.放射線治療
放射線により、がん細胞の分裂や増殖を抑えて、がん細胞を殺してしまう治療法です。前立腺がんに対する放射線療法には、体の外より高エネルギーのX線により治療する外照射法と前立腺内に線源を入れて照射する組織内照射法(ブラキセラピーといいます)があります。
放射線療法は、手術療法と比べて尿失禁や勃起機能不全が起こりにくいとされています。ただし、全く起こらないわけではなく、特に性機能に関しては5年で約半分の人はダメになります。ただ、手術と異なり、神経は残っていますので、内服薬により改善することがあります。放射線治療の特徴として、前立腺は体の内に残っており、がん細胞が完全に死んでいるかどうかは腫瘍マーカーであるPSAで判断するしかありません。
1) 外照射
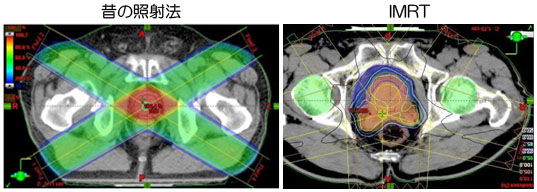
下の図が、実際の照射方法(線量計画)です。昔は左のように対向4門照射がなされていましたが、これだと前立腺以外の所(特に直腸)にも多くあったてしまうため、現在は全てIMRT(強度変調放射線治療)で行っています。これだとほぼ前立腺の形態通りに放射線照射が行えます。
1-2週間前に治療計画を立て、その後治療が始まります。治療は外来通院でも十分可能ですが、遠方の方は入院治療でもかまいません(治療時間は30分程度ですので外来通院をおすすめしています)。
現在当院では寡分割照射を主に行っています。寡分割照射とは1回の照射線量を増やし(2グレイから3グレイ)照射期間を短く(8週間から4週間)する照射方法です。放射線照射が精密に行えるようになり、このような方法が可能になりました。さらに精度を上げるために、治療前に前立腺内に金マーカーを留置していますし、合併症予防のために前立腺と直腸の間にスペーサー(ゲル状の物資で数ヶ月で吸収される)を挿入し、直腸への照射をさらに減らしています。
2) ヨウ素125密封小線源療法
右図のように、会陰部(陰のうと肛門の間)より前立腺内へヨウ素を密封したシード線源を永久的に埋め込みます。埋め込んだ線源から持続的に放射線が照射されますので、内部からがんを治療してくれます。シードは長さ4.5mmで直径は0.8mmで、チタン製です。治療時間は約2時間、入院期間は4日間必要です。
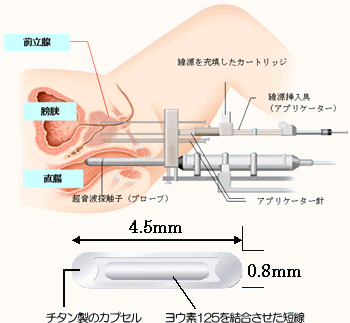
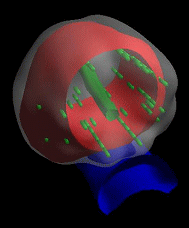
下図が実際の治療計画になります。緑色が線源、赤色が前立腺、青色が直腸になります。挿入された線源より体外へでる放射線は非常に弱く日常生活に制約はありません。ただし、乳幼児や妊婦さんとの接触はなるべく避けなければなりません。また、この治療をうけたことを記載したカードを1年間携帯してもらい、不慮の事故が起こった場合に対応できるようにします(1年以内に何らかの原因で死亡された場合、前立腺を取り出して保管することが義務づけられています)。
3) 高線量率組織内照射(イリジウム192)
イリジウム線源がアプリケータ針を通して前立腺内に挿入され、放射線を照射します。ヨウ素125と違い、挿入は一時的で線源は前立腺内には残りません。仮にがん細胞をなくすのに必要な放射線量が100とすると、ヨウ素125は約1年かけてゆっくりと100を照射するのに対して、イリジウムは約30分という短時間で100を照射します。
治療は、まずアプリケータ針を挿入します。ヨウ素125密封小線源と手技的には同じです。約15本挿入します(麻酔時間も含め約1時間)。その後線量計画を立て、実際に照射します。照射時間は約30分ですが、午前と午後の2回照射します。照射終了までアプリケータ針は挿入したままになります。
右の図はアプリケータ針とイリジウム線源とを接続したところです。
この治療は、外照射と併用して行います。
通常、外照射を22回(44グレイ)照射後、イリジウムによる照射を2回(19グレイ)行います。外照射単独より治療期間が短くなり、高線量の放射線が照射されるため効果の上乗せが期待されますが、現在のIMRTと比較したデータはなく、まだ証明はされていません。また、アプリケータ針を挿入しなければいけないため、外照射と比較すると侵襲があります。
放射線治療の合併症について
いずれの放射線治療も起こりうる合併症はほとんど同じです。ただ発生頻度に若干差があります。合併症は、治療中に起こる場合(早期合併症)と治療後しばらくたってから起こる場合(晩期合併症)があります。
早期合併症としては、刺激症状がほとんどで、尿の回数が多くなったり、排尿時に痛みをともなったりする膀胱障害や頻回の便意や下痢、血便などの直腸障害があります。外照射の場合、照射線量が多くなると刺激症状が悪化してくる場合がありますが、治療の中断が必要になる場合は滅多にありません。一方、組織内照射では数%に尿閉が起こるとされています。
晩期合併症では、腹部不快感や直腸出血などがありますが、頻度は高くありませんが、重症なものでは輸血が必要になったり時に人工肛門が必要になったりすることもありますが、いずれも当院では1%未満です。その他の合併症として、尿道狭窄や尿道直腸瘻などが報告されています。
インポテンスに関しては、治療直後は問題ありませんが、放射線治療でも徐々に障害されてきます。5年後には大半の人が障害を受けるという報告もあります。また、放射線による2次発がんの危険性も報告があります(直腸がん、膀胱がん)。ただし、2次発がんに関しては関係ないという報告もあり、結論は出ていません。放射線治療をすると、造精機能は障害されます。ほとんどの場合、精子は造られなくなります。
4.内分泌療法(ホルモン療法)
前立腺癌は主に精巣で作られた男性ホルモン(アンドロゲン)の刺激を受けて増殖します。この男性ホルモンの産生を押さえたり、前立腺内への取り込みを押さえたりすることで癌を治療していくことが前立腺癌に対するホルモン治療です。男性ホルモンの産生を押さえる方法は注射と去勢術(両側精巣摘除)があります。この治療はアンドロゲン遮断療法(ADT)とよばれます。内服薬(抗アンドロゲン剤)は男性ホルモンの取り込みを押さえる作用があります。また別に、女性ホルモン(エストロゲン)を投与することでも前立腺癌を抑制できます。しかしエストロゲンは心臓や血管の障害を起こし、時に重篤となることがあるため現在はほとんど使用されなくなっています。ADTでは注射と去勢術の治療効果は同じですが、費用の面などで若干異なります。ホルモン治療は途中で中止したり休薬したりできることも病状によってはありますので、通常注射で開始します。 去勢術についてはメリットが大いにあると考えられる場合に説明します。
前立腺癌に対するホルモン治療には
1)ホルモン感受性
2)ホルモン抵抗性(去勢抵抗性)
の2つがあります。それぞれ治療方法が異なりますので、分けて説明します。
1)ホルモン感受性前立腺癌に対するホルモン療法
1.対象
対象は
① 根治療法(手術や放射線)前の補助ホルモン療法
② 根治療法(手術や放射線)後の補助ホルモン療法
③ 転移を有する場合のホルモン療法
で、③がメインになります。①②は中間リスクの一部・高リスク・超高リスクの前立腺癌が対象になります。放射線治療と併用することが主で、手術の場合ホルモン治療を併用することはあまりありません。また、転移がなくても根治療法ができず前立腺による局所症状(排尿障害や血尿など)がある場合にはホルモン治療を行う事があります。
2.治療に使用する薬剤
治療は以下の薬剤を使用します。
1)注射(ゾラデックス、リュープリン、ゴナックス)、あるいは去勢術(両側精巣摘除)
2)従来の内服薬(カソデックス、オダイン、エストラサイト)
3)新規の内服薬(ザイティガ、イクスタンジ、アーリーダ、ニュベクオ)
4)化学療法(ドセタキセル)
3.治療の流れ
前立腺癌に対するホルモン治療の流れを下の図に示します。
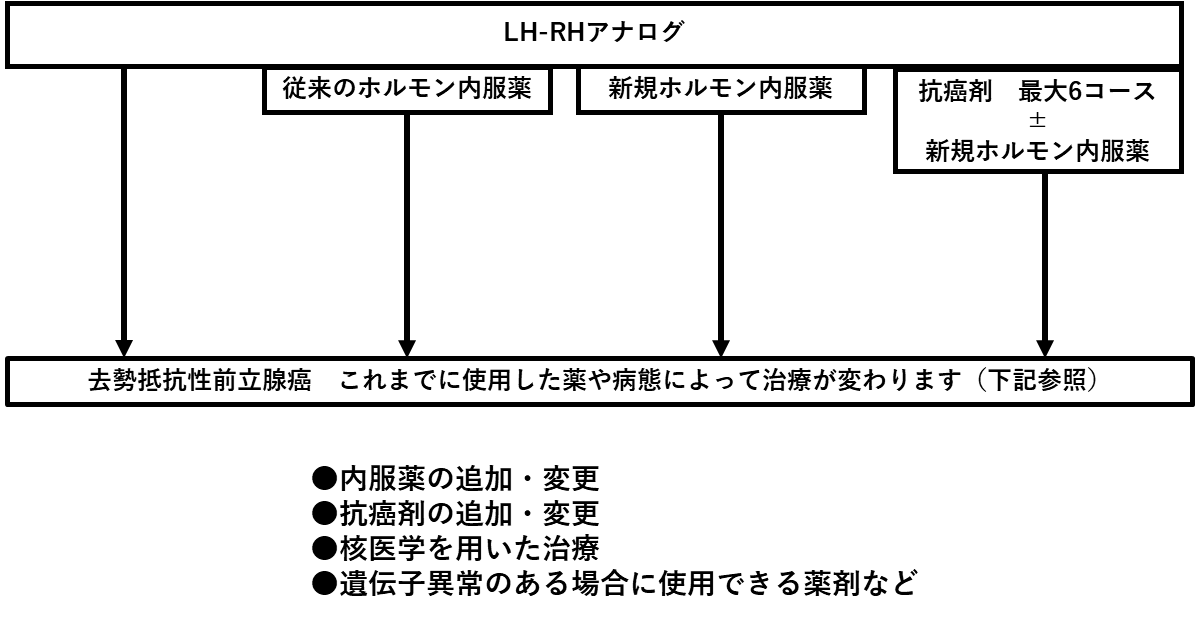
4.治療内容について
- 1.ADT(注射)は4週間ごとに繰り返し行います。安定してくると3ヶ月製剤、6ヶ月製剤もあります。注射部位は腹部(臍周囲)の皮下です。3ヶ月製剤の場合、12週から13週毎で大丈夫ですが、1ヶ月製剤の場合は可能な限り4週毎に注射します。注射製剤の中でゾラデックスとリュープリンには、初回投与後数日後に症状の悪化(排尿困難や骨痛など)を見ることがあります。フレアアップという現象ですが、ごくまれに脊髄麻痺など重篤な症状を引き起こすことがあります。このような場合にはゴナックスを使用します。去勢術(両側の精巣を摘出)は手術になりますが、一度行えば効果はずっと続きます。
- 2.従来の内服薬、1日1回(カソデックス)、1日2回(エストラサイト)、1日3回(オダイン)毎日内服します。
- 3.新規内服薬
① ザイティガによるもの:高リスク(骨転移が3カ所以上、臓器転移、グリソンスコア8以上のうち2つ以上の因子がある)の転移性前立腺癌にしか使用できません。
② イクスタンジ・アーリーダ:転移性前立腺癌すべてに使用可能です。
③ ニュベクオ+ドセタキセル:転移性前立腺癌すべてに使用可能です。
5.各治療の合併症について
- 1.ADTによるもの (ゾラデックス、リュープリン、ゴナックス)
① 肝機能障害(2.6%)代謝障害(中性脂肪やコレステロール)(3.3%)
② 注射部位反応(出血、膿瘍、硬結など)
③ 頻度は少ないが(0.1%未満)重大なものに、フレアアップ、アナフィラキシー(重症なアレルギー反応)、間質性肺炎、糖尿病、などがあります。
④ ほてりや発汗、性欲減退、女性化乳房、骨塩量の低下(骨粗鬆症)、など - 2-1.抗アンドロゲン剤によるもの(カソデックス、オダイン)
① 女性化乳房(5%程度)
② 肝機能障害(13%程度、カソデックスは5%程度)
③ 下痢・悪心・嘔吐(1%程度)、など
④ 頻度は少ないが(0.1-0.5%未満)重大なものに、劇症肝炎、白血球や血小板の減少、間質性肺炎、心不全、心筋梗塞があります。 - 2-2.エストラサイトによるもの
① 女性化乳房・食欲不振・味覚異常・貧血・浮腫(5%以上)
② 白血球減少・肝機能異常・全身倦怠感など(5%程度)
③ 頻度は少ないが重大なものに、心筋梗塞(0.25%)、血栓塞栓症(0.08%)、血管浮腫(呼吸困難を伴う)、胸水があります。このため、エストラサイト内服時には抗凝固剤と胃薬を同時に処方します。 - 3-1.ザイティガによるもの
① 肝機能障害(13%程度)、重篤な障害も報告されており、注意が必要です。
② 低カリウム血症(8.4%)、高脂血症(7.4%)、高血圧(4.2%)
③ 疲労(24.6%)、ほてり(15.2%)
④ 悪心(13.4%)、嘔吐(6.9%)、便秘・下痢(約8%)
⑤ 末梢性浮腫(12.0%)
⑥ 頻度は非常に少ないのですが重大なものに、心不全などの心障害が報告されています。 - 3-2.イクスタンジによるもの
① 高血圧(14.9%)
② 便秘(14.9%)
③ 疲労(12.8%)、食欲不振(12.8%)、体重減少(10.6%)、心電図異常(10.6%)
④ けいれん発作(0.2%):頻度は非常に少ないのですが、注意が必要です。
⑤ その他、海外では筋・骨痛、頭痛などの報告があります。 - 3-3.アーリーダによるもの
① 疲労(22.5%)、無力症(6.0%)
② 皮膚障害(24.4%):服用を始めて3か月以内に現れることが多いとされています。
③ 悪心(12.0%)、下痢(11.0%)、食欲不振(7.0%)、味覚障害(5.7%)、便秘(2.4%)
④ ほてり(9.8%)
⑤ 高血圧(4.5%)
⑥ 心臓障害(2.0%):頻度は少ないですが、報告があります。
⑦ けいれん発作(0.1%):頻度は非常に少ないのですが、注意が必要です。 - 4.ニュベクオ+ドセタキセルによるもの
① 貧血(28.4%)、好中球減少(26.2%)
② 脱毛症(40.8%)、疲労(33.9%)、血管拡張・紅潮(21.0%)、発疹など皮膚障害(17.3%)
③ 下痢(25.9%)、便秘(22.9%)、悪心(17.9%)、食欲減退(18.6%)、体重減少(3.7%)
④ ほてり(19.5%)、体重増加(17.8%)、末梢性浮腫(26.8%)
⑤ 関節痛(27.9%)、四肢痛(15.6%)、背部痛(19.5%)
⑥ ALT増加(15.8%)
⑦ 乳房障害/女性化乳房(3.2%)
⑧ 高血圧(13.8%)、心臓障害(11.2%)、不整脈(8.1%)、冠動脈障害(3.2%)、心不全(0.6%)
⑨ 糖尿病・高血糖(15.3%)
⑩ 精神的機能障害(4.0%)、抑うつ気分障害(3.5%)
⑪ 脳虚血(1.4%)、脳出血(0.9%)、けいれん発作(0.6%)
2)ホルモン(去勢)抵抗性前立腺がんに対する治療
前立腺がんは精巣や副腎で作られた男性ホルモン(アンドロゲン)の刺激を受けて増殖します。この男性ホルモンの産生を押さえたり、前立腺内への取り込みを押さえたりすることでがんを治療していくことが前立腺がんに対するホルモン治療(アンドロゲン遮断療法:ADT)です。しかし、前立腺がんに対するホルモン治療は永久的に効果が持続するわけではありません。従来のホルモン治療の平均的な効果持続期間は3年といわれています。
効果が無くなると、男性ホルモンが低く抑えられているにもかかわらず、前立腺がんは増殖します。この様な状態になった前立腺がんをホルモン(去勢)抵抗性前立腺がんと呼びます。
ホルモン抵抗性には
① 転移のないホルモン抵抗性前立腺癌
② 転移のあるホルモン抵抗性前立腺癌
があります。①と②で使用できる薬剤が異なります。
1.治療に使用する薬剤
治療は以下の薬剤を使用します。
注射(ドセタキセル、ジェブタナ、ゾーフィゴ)
内服(ザイティガ、イクスタンジ、アーリーダ、リムパーザ、ニュベクオ、ターゼナ)
2.治療内容について
- 1.新規ホルモン薬
① 転移のないホルモン抵抗性:イクスタンジ、アーリーダ、ニュベクオが使用できます。
② 転移のあるホルモン抵抗性:ザイティガ、イクスタンジが使用できます。 - 2.注射:転移のあるなしに関係なく、ドセタキセル、ジェブタナは使用可能です。ただし、ジェブタナはドセタキセルに抵抗性となった場合に初めて使用できます。
- 3.ホルモン抵抗性前立腺癌で骨転移のみの治療としてゾーフィゴが使用できます。ただし、ゾーフィゴは骨転移以外の転移があると使用できませんし、ザイティガとの併用もできません。ゾーフィゴは放射性医薬品で、アルファ線と呼ばれる放射線を用いて骨に転移したがん細胞に対して治療効果を発揮する医薬品です。アルファ線は体内では0.1mm未満の範囲にしか影響を及ぼさないため、ご家族などへの影響はほとんどありません。
- 4.リムパーザはBRCA1.2遺伝子に変異がある患者のみに使用できます。そのため組織あるいは血液検査で遺伝子変異の検査が必要です。
3.合併症について
各治療の主な合併症を示します
| 薬剤名 | 頻度の高いもの | 重篤なもの |
|---|---|---|
ドセタキセル |
骨髄抑制(80%)、食欲不振(約60%)、脱毛(約60%)、全身倦怠感(50%)、肝・腎機能障害(5~50%)、末梢神経障害(手足のしびれ)(5~50%)、 液体貯留(手足のむくみ、胸水など)(5~50%) |
消化管出血、間質性肺炎 |
ジェブタナ |
骨髄抑制(100%)、疲労(54.5%)、悪心(47.7%)、下痢(45.5%)、食欲不振(36.4%)、肝・腎機能障害(38.6-93.2%)、末梢神経障害(手足のしびれ)(22.7%)、浮腫(手足のむくみ)(13.6%) |
腎機能障害、消化管出血 |
ゾーフィゴ |
骨髄抑制(32.7%)、下痢(10.2%)、悪心(10.2%) |
|
ザイティガ |
肝機能障害(13%程度)、 低カリウム血症(8.4%)、高脂血症(7.4%)、高血圧(4.2%)疲労(24.6%)、ほてり(15.2%)悪心(13.4%)、嘔吐(6.9%)、便秘・下痢(約8%)末梢性浮腫(12.0%) |
肝機能障害、心不全 |
イクスタンジ |
高血圧(14.9%)、便秘(14.9%)、疲労(12.8%)、食欲不振(12.8%)、体重減少(10.6%)、心電図異常(10.6%) | けいれん発作 |
アーリーダ |
疲労(22.5%)、無力症(6.0%)、皮膚障害(24.4%)、悪心(12.0%)、下痢(11.0%)、食欲不振(7.0%)、味覚障害(5.7%)、便秘(2.4%)、ほてり(9.8%)、高血圧(4.5%) | 心臓障害、けいれん発作 |
リムパーザ |
貧血(33.7%)、好中球減少(14.4%)、白血球減少(12.1%)、血小板減少(8.8%)、リンパ球減少(7.4%)、悪心(53.2%)、疲労(10%以上)、味覚障害・下痢(10%以上) | 間質性肺炎 |
ニュベクオ |
疲労(7.1%)、ほてり(3.8%)、悪心(2.5%)、下痢(1.6%)、女性化乳房(1.6%)、頭痛(1.4%)、めまい・高血圧(1.2%) | 不整脈、肝機能異常 |
ターゼナ |
貧血(57.3%)、好中球減少(35.0%)、血小板減少(24.6%)、感染症、食欲不振・悪心、脱毛、疲労(10%以上) | 間質性肺炎、血栓塞栓症 |
(2024年10月更新)